Förmaksflimmer
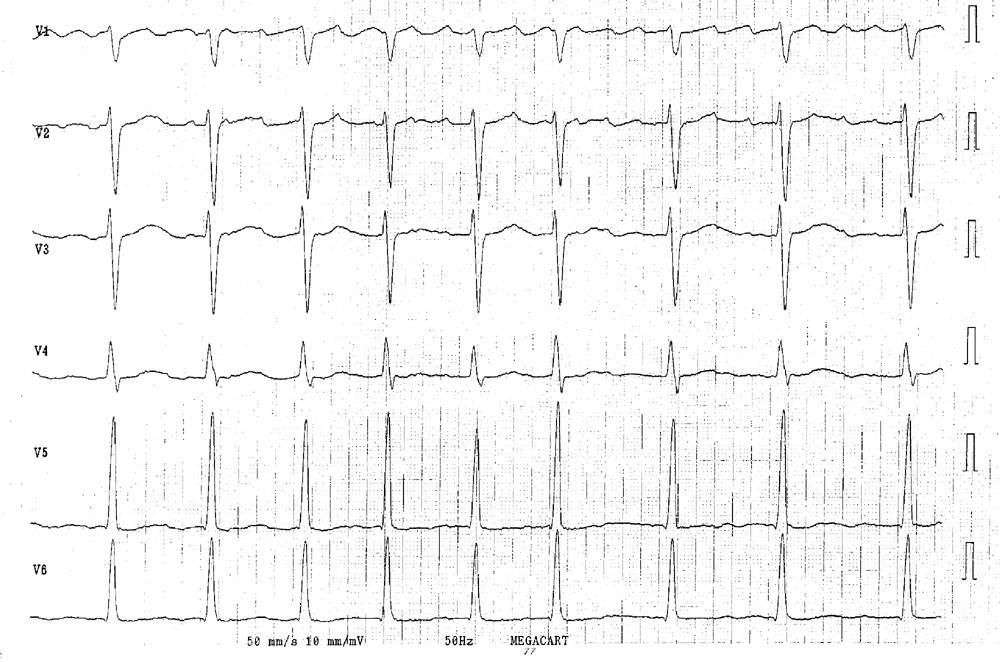
Förmaksflimmer är en mycket snabb, oregelbunden förmaksaktivitet som på EKG karakteriseras av frånvaro av P-vågor, som ersatts av en snabb och till utseendet varierande förmaksaktivitet. Kammarrytmen är oregelbunden och ofta snabb (se figur 1).
Fyra typer av förmaksflimmer
Persisterande – Förmaksflimmer som pågått i > 7 dygn och kräver elektrisk eller farmakologisk konvertering för omslag till sinusrytm.
Långvarigt persisterande – som ovan, men ihållande förmaksflimmer under minst 12 månader.
Permanent – har accepterats som det är eller kan inte konverteras till sinusrytm.
Bakgrund
Förmaksflimmer har en prevalens i befolkningen på cirka 2-3 procent och är därmed den vanligaste hjärtrytmrubbningen. Prevalensen är åldersberoende och ökar snabbt från 60-års ålder för att uppgå till cirka 10 procent bland personer över 80 år.
Förmaksflimmer förekommer oftare hos patienter med samtidig kardiovaskulär sjukdom såsom hypertoni, hjärtsvikt, klaffsjukdom, kronisk obstruktiv lungsjukdom, diabetes mellitus, kronisk njursjukdom och kranskärlssjukdom. Cirka 50 procent av patienterna med förmaksflimmer har samtidig hypertoni. En ökad risk för förmaksflimmer föreligger vid sjukdomstillstånd såsom sömnapnésyndrom, metabola syndrom, supraventrikulära tackykardier, hypertyreos, postoperativt efter större kirurgiska ingrepp, vid allmänna infektioner och även vid alkoholintag. Om bakomliggande utlösande faktorer saknas betecknas flimret som ”idiopatiskt” eller ”lone atrial fibrillation”.
NetdoktorPro rapporterar från ESC
Följ vår kongressbevakning från europeiska kardiologföreningens (ESC) årliga möte. Ta del av bland annat kongressrapporter, referat och intervjuer med kollegor som deltagit.
Etiologi och patogenes
Orsaken till förmaksflimmer kan vara multifaktoriell, men flera studier har visat att de muskelbuntar som förbinder vänster förmaksmuskel med lungvenerna har stor betydelse för flimmerstart. Ökad elektrisk aktivitet från dessa områden ses innan flimmerstart. Dessutom kan förmaksflimmer förebyggas om dessa områden isoleras elektriskt från övriga delen av vänster förmak. Det autonoma nervsystemet kan bidra till flimmeruppkomst genom påverkan på elektrisk återhämtning och impulsledning i lungvenernas muskelbuntar.
Vad som avgör om en person har paroxysmalt eller persisterande förmaksflimmer är okänt, men flera studier har visat att förmaksflimmer är ett progressivt tillstånd. En förklaring kan vara den remodellering som sker i vänster förmak vid långt stående flimmer och som resulterar i fibrosutveckling och dilatation av vänster förmak, vilket ökar risken för att flimret blir mer ihållande, det vill säga persisterande.
>>Gå en fortbildning om förmaksflimmer
Klinisk bild
Förmaksflimmer kan ge upphov till uttalade symtom i form av hjärtklappning, trötthet, andfåddhet relaterat till ökad puls och oregelbunden rytm, som sammantaget leder till nedsatt livskvalitet. Återkommande flimmer leder ofta till många sjukhusvistelser, medförande stora hälsoekonomiska kostnader.
Faktorer som bidrar till nedsatt hjärt-minutvolym vid flimmer inkluderar förlust av effektiv förmakskontraktion samt oregelbunden och snabb kammaraktivitet.
Förmaksflimret kan vara till synes helt asymtomatiskt, men vid noggrann anamnespenetration framkommer ofta symtom såsom trötthet vid ansträngning, beroende på en gradvis adaptering till en försämrad prestationsförmåga. Förmaksflimmer kan få hemodynamiska konsekvenser om kammarfrekvensen är hög, så att en så kallad ”takykardiomyopati” utvecklas.
Diagnos och undersökning
Vid anamnes på episoder med oregelbunden puls bör förmaksflimmer misstänkas och diagnosen verifieras med EKG eller någon form av kontinuerlig eller intermittent rytmregistrering. Klinisk bedömning skall omfatta uppskattning av grad och typ av symtom, typ av förmaksflimmer, värdering av risk för tromboemboliska komplikationer (se nedan), fastställande av förekomst av sjukdomstillstånd som ökar risken för flimmer samt komplikationer till flimmer. De viktigaste av dessa undersökningar är ultraljud hjärta, s-kreatinin, tyroideaprover, fasteblodsocker och kontroll av blodtrycket. Arbetsprov görs vid misstanke om kranskärlssjukdom. Ett särskilt riskvärderingsschema (CHA2DS2-VASc) har skapats (tabell 1) för att uppskatta tromboembolisk risk (tabell 2) för varje enskild individ, vilket utgör grund för beslut om antitrombotisk behandling. Vid uppföljning av dessa patienter skall riskvärdering avseende tromboemboliska komplikationer upprepas.
>>Gå en fortbildning i sekundärprevention vid stabil kranskärlssjukdom
Tabell 1. CHA2DS2-VASc riskstratifieringsschema samt rekommenderad antikoagulantiabehandling vid förekomst av förmaksflimmer.
| Riskfaktorer för tromboembolisk komplikation | Poäng |
| Congestiv hjärtsvikt/nedsatt vänsterkammarfunktion Hypertoni Ålder >75 år (= dubbel riskfaktor) Diabetes mellitus Slaganfall/TIA/tromboembolism (=dubbel riskfaktor) Vaskulär sjukdom (t.ex. genomgången hjärtinfarkt) Ålder 65-74 år Kvinnligt kön (detta är inte en riskfaktor om övriga faktorer saknas) |
1 1 2 1 2 1 1 1 |
| Max poäng: | 10 |
| Risk grupp | CHA2DS2-Vasc poäng | Rekommenderad antikoagulantiabehandling |
| En "dubbel" riskfaktor eller >2 vanliga riskfaktorer | >2 | Orala antikoagulantia (Waran eller nya trombinhämmare eller faktor X-hämmare) |
| En vanlig riskfaktor bland faktorerna ”CHADS” | 1 | Antitrombotisk behandling bör övervägas. Gäller ej om enda riskfaktorn är kvinnligt kön. |
| Inga riskfaktorer | 0 |
Ingen antitrombotisk behandling är att föredra. |
Tabell 2. Uppskattad årlig risk för slaganfall enligt CHA2DS2-VASc score.
| CHA2DS2-VASc score | Uppskattad årlig risk för stroke (%/år) |
| 0 1 2 3 4 5 6 7 8 9 |
0% 1.3% 2.2% 3.2% 4.0% 6.7% 9.8% 9.6% 6.7% 15.2% |
Differentialdiagnoser
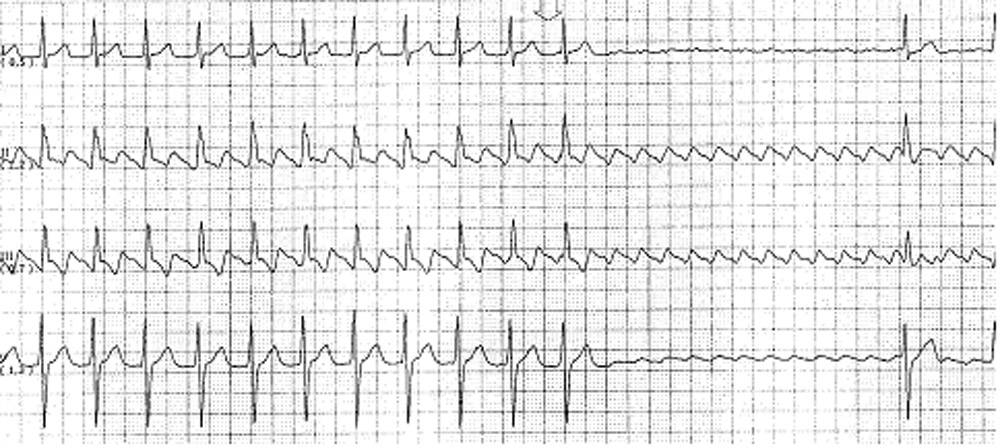
Det är främst förmaksfladder och ovanliga former av fokala förmakstakykardier som kan utgöra differentialdiagnos för förmaksflimmer (figur 2). De flesta förmakstakykardier och -fladder har längre förmakscykellängder (≥ 200 millisekunder). En EKG-registrering under arytmi räcker oftast för diagnos. Det är viktigt att kunna särskilja dessa arytmier, eftersom kateterablation är förstahandsbehandling vid förmaksfladder. Varje episod av misstänkt flimmer bör registreras med 12-avlednings-EKG med tillräcklig längd och kvalitet för att utvärdera förmaksaktiviten.
Behandling
För samtliga patienter med förmaksflimmer skall behovet av antitrombotisk behandling övervägas (Pradaxa, Eliquis, Lixiana, Xarelto eller Waran)(tabell 1). Idag är det enbart peroral antikoagulantia (när denna behandling är indicerad) som visat överlevnadsvinster av samtliga befintliga behandlingsalternativ vid flimmer. ASA har inte längre någon plats i detta sammanhang. Paroxysmalt förmaksflimmer och förmaksfladder löper samma risk för tromboemboliska komplikationer som permanenta eller persisterande flimmer, varför behandling med antikoagulantia är oberoende av vilken flimmer- eller fladdertyp som föreligger. Vid intolerans av orala antikoagulantia eller vid upprepad stroke trots adekvat behandling med orala antikoagulantia, finns nu möjlighet att sluta vänster förmaksöra med en plugg (paraply device). Detta sker med kateterburen teknik vid högspecialiserade centra.
Förebyggande behandling med antikoagulantia rekommenderas före elektrisk och farmakologisk konvertering av förmaksflimmer som varat längre än 48 timmar. Oral antikoagulantia behandling bör fortsätta i minst 4 veckor efter konvertering på grund av en ökad risk för tromboembolism efter omslag. Hos patienter med riskfaktorer för tromboembolism, bör behandlingen fortsätta livslångt oavsett bibehållen sinusrytm efter konvertering.
Antiarytmisk läkemedelsbehandling
Frekvensreglerande behandling kan övervägas hos den äldre patienten med få eller inga symptom av sitt flimmer. Betablockad eller kalciumflödeshämmare är i första hand aktuellt, eftersom AV-noden har en begränsad förmåga att reglera kammarfrekvensen vid förmaksflimmer. Digitalis är ett andrahandsalternativ, då det är en dålig frekvensreglerare vid fysisk ansträngning.
Vid symtomgivande paroxysmalt eller persisterande förmaksflimmer bör antiarytmisk läkemedelsbehandling övervägas, med syftet att eftersträva sinusrytm. Läkemedel som rekommenderas för detta ändamål sammanfattas i figur 3. Dessa antiarytmiska läkemedel motverkar flimmeruppkomst genom påverkan på ledningshastighet och elektrisk återhämtning i förmaksmuskulaturen. Användningen av vissa antiarytmika begränsas av deras måttligt goda effekt samt risken för biverkningar, inklusive proarytmi med plötslig död. Förskrivningen av antiarytmika bör därför begränsas till specialister i kardiologi med särskild kunskap och erfarenhet av dessa läkemedel. Om utprövad läkemedelsbehandling av patienter med uttalade besvär av sitt förmaksflimmer inte har avsedd effekt eller inte accepteras av patienten kan kateterburen ablationsbehandling med lungvensisolering bli aktuellt. Denna behandling kan ge symtomfrihet i cirka 70-80 procent av fallen efter en eller flera behandlingar. Det finns olika metoder för lungvensisolering, såsom användning av värmeenergi eller frysning. Lungvensisolering är lämpligast vid paroxysmalt och persisterande förmaksflimmer hos lågriskpatienter.
För äldre patienter med förmaksflimmer med symtomgivande hög frekvens trots optimal antiarytmisk behandling, och som inte är lämpliga för lungvensisolering, finns det möjlighet till AV-nodsabladering samt inläggning av pacemaker. Detta är särskilt aktuellt hos patienter med nedsatt systolisk vänsterkammarfunktion, där ingreppet inte bara leder till symtomlindring utan även till prognostisk förbättring.
Komplikationer
Den allvarligaste konsekvensen av förmaksflimmer är tromboemboliska komplikationer. Stroke på grund av cerebrala embolier är ofta svåra hos patienter med förmaksflimmer och resulterar i långvarig arbetsoförmåga eller dödsfall. Ungefär var femte stroke beror på flimmer. Odiagnostiserade "tysta flimmer" är en trolig orsak till vissa "kryptogena" stroke. Den fördubblade mortalitet som är känd vid förmaksflimmer är sannolikt relaterad till denna ökade risk för tromboemboliska komplikationer.
Vidare information
Europeiska kardiologföreningens hemsida med riktlinjer för arytmibehandling:
ESC guidelines related to Arrhythmias and Clinical Electrophysiology
Socialstyrelsens nationella riktlinjer för hjärtsjukvård
Referenser
1. Haissaguerre M et al. Spontaneous initiation of atrial fibrillation by ectopic beats originating in the pulmonary veins. N Engl J Med. 1998; 659-66.
2. Kirchof et al: The Task Force for the management of atrial fibrillation of the European Society of Cardiology (ESC) European Heart Journal, Volume 37, Issue 38, 7 October 2016, Pages 2893–2962, SBU. Kateterburen ablationsbehandling vid förmaksflimmer. Stockholm: Statens beredning för medicinsk utvärdering (SBU); 2010. SBU Alert-rapport nr 2010-06. ISSN 1652-7151. http://www.sbu.se