Herpes zoster oftalmicus
Herpes zoster oftalmicus är en reaktivering av varicella-zostervirus (humant herpesvirus typ 3; HHV-3) inom utbredningsområdet för oftalmicusgrenen av n. trigeminus (kranialnerv V), det vill säga skalpen, pannan, övre delen av kinden och näsryggen på den affekterade sidan.
Bakgrund och epidemiologi
En primär infektion med varicella-zostervirus ger vattkoppor, en välkänd sjukdom med hög smittsamhet. I likhet med andra herpesvirus ligger varicella zoster-virus kvar latent i de dorsala ganglierna och övriga sensoriska ganglier efter den primära infektionen, och kan reaktiveras vid exempelvis immunsupprimerande tillstånd, stress, andra virusinfektioner eller hög ålder. Reaktiveringen ger upphov till ett utbrott av blåsor i huden inom den affekterade nervens dermatom, vilket kallas herpes zoster (bältros). Om den drabbade nerven är den första delen av n. trigeminus (n. oftalmicus) kallas infektionen herpes zoster oftalmicus (HZO). Denna gren försörjer även tentoriet och delar nervfibrer med kranialnerv III, VI och ibland även IV. Detta förklarar varför meningeal infektion kan uppstå, liksom ögonmuskelpareser.
Prevalens
Alla som har haft vattkoppor, det vill säga över 90 procent av alla vuxna, löper risk att drabbas av herpes zoster. Män och kvinnor drabbas i ungefär samma omfattning, men risken att drabbas ökar dramatiskt vid hög ålder, vilket främst anses bero på en avmattning av det cellulära immunförsvaret. Enligt amerikanska siffror är risken för en individ att drabbas av herpes zoster under sin livstid mellan 10 och 20 procent. Äldre och immundefekta individer drabbas betydligt oftare än unga, friska (se nedan).
Incidens
Incidensen av herpes zoster ligger på 1,3–3,4 fall per 1000 individer och år (för personer äldre än 75 år ligger denna siffra dock på över 10 fall per 1000 individer). Man har beräknat att HZO utgör 10-15 procent av alla fall av herpes zoster. Ungefär hälften av dessa utvecklar ögonkomplikationer.
Etiologi och patogenes
Vid reaktiveringen av infektionen frisätts aktivt varicella-zostervirus från gangliet och vandrar längs n. oftalmicus, en process som tar cirka 3–4 dygn. Nerven och dess omgivande strukturer blir inflammerade och drabbas av en mer eller mindre bestående skada, vilken bland annat förklarar den postherpetiska smärta som kan komma efter infektionen (se nedan).
Som nämnts är hög ålder en uttalad riskfaktor för utveckling av zoster oftalmicus, den andra betydande riskfaktorn är nedsatt immunförsvar sekundärt till medicinering (till exempel immunsuppressiva, cytostatika) eller andra sjukdomar (till exempel HIV-infektion och cancer).
Följande patientgrupper har en högre risk för att drabbas av zoster jämfört med en ålders- och könsmatchad kontrollgrupp:
-
Reumatoid artrit (2,1 vs 1,5 procent)
-
Inflammatorisk tarmsjukdom (1,3 vs 0,9 procent)
-
Kroniskt obstruktiv lungsjukdom (4,7 vs 3,7 procent)
-
Astma (7,1 vs 5,8 procent)
-
Kronisk njursjukdom (6,0 vs 5,4 procent)
-
Depression (4,7 vs 4,0 procent)
Så kan Viruseptin hjälpa dina patienter att stå emot förkylningar
Kliniska studier visar att Viruseptin kan förhindra förkylningsvirus att föröka sig och spridas, minska virusmängden med >90 %, förkorta sjukdomstiden och minska risken för att infektionen tar fart igen.
Klinisk bild vid herpes zoster oftalmicus
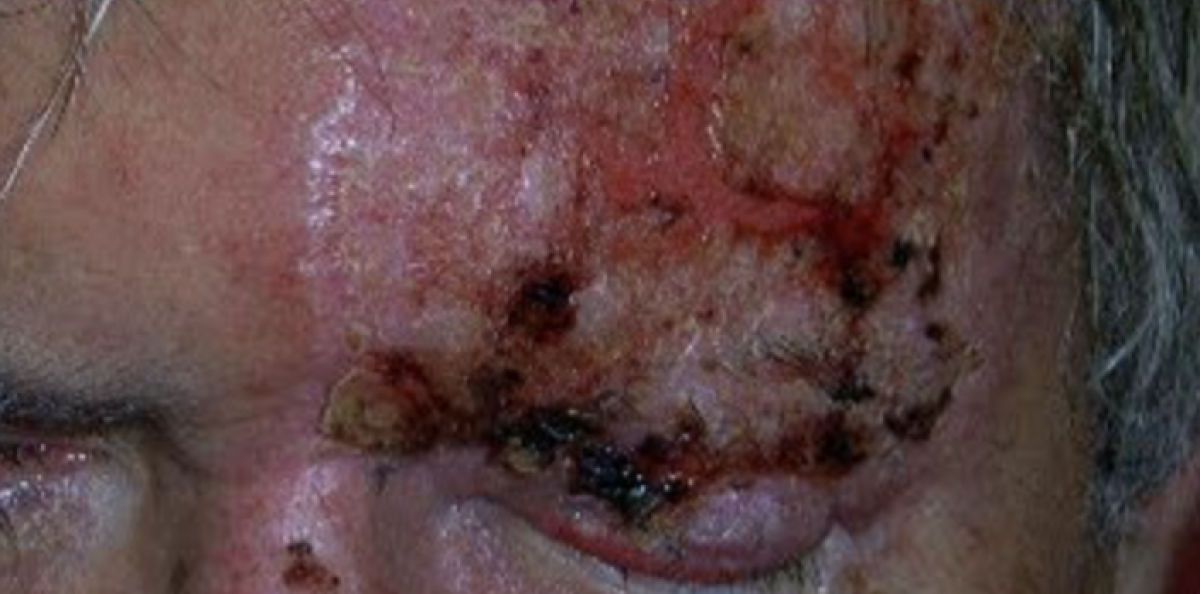
Ofta föregås herpes zoster oftalmicus av några dagars trötthet, förkylnings-/influensaliknande symtom, lätt feber och allmän sjukdomskänsla. Själva infektionen brukar börja med en ensidig brännande (neuralgisk) ansiktssmärta. Efter några dagar tillkommer rodnad, värmeökning och ödem i huden inom dermatomet. I de flesta fall följer därefter de typiska paplerna och vesiklerna på huden kring ögat och i pannan/skalpen. En lättare konjunktivit kan ses på den drabbade sidan. Mer uttalad konjunktivit, keratit, iridocyklit med tryckstegring, optikusneurit och ögonmuskelpares kan uppträda dagar till månader efter debuten av hudutslaget.
Engagemang av näsryggen och nästippen (benämnt Hutchinson’s sign) tyder på att ramus nasociliaris är involverad, med klart ökad risk för ögonkomplikationer. Detta föranleder kontakt med ögonläkare/remiss. Ögonfynd i tidigt skede kan vara konjunktivit och keratit, vilket svarar på systemisk antiviral behandling. Inflammatoriska komplikationer som uveit och intraokulär tryckstegring debuterar oftast en till två veckor efter blåsornas uppkomst. Det förekommer (om än sällsynt) ögonengagemang trots avsaknad av blåsor på nästippen.
Om enbart det undre ögonlocket är engagerat menar man att risken för komplikationer är betydligt lägre. Detta beror på att en annan nerv, en gren av nervus maxillaris, försörjer det nedre ögonlocket.
Vesiklerna övergår i pustler efter några dagar, och därefter till krustor inom ytterligare några dagar. Vid kvarstående eller återkommande svår smärta som varar 30 dagar eller längre efter den akuta infektionen skall postherpetisk smärta (PHN) misstänkas. Värken kan vara svår och pågå i veckor till år. PHN förekommer i ökad frekvens vid herpes zoster oftalmicus jämfört med zoster i andra områden. Mer ovanliga manifestationer av PHN kan vara hyperestesi eller, mer ovanligt, hypestesi eller rent känselbortfall i det drabbade området. Man har beräknat att PHN utvecklas i 9-45 procent av alla herpes zosterfall.
PHN kan undvikas genom snabbt insättande av antiviral terapi.
Om PHN har utvecklats kan följande behandlingar övervägas:
-
Tricykliska antidepressiva
-
Gabapentin, Pregabalin
-
Opioider, både systemiska och topikala
Diagnostik
Diagnosen ställs i de flesta fall kliniskt. I tveksamma fall eller hos patienter med nedsatt immunförsvar, kan provtagning med virusisolering/PCR från lesionerna ge stöd för diagnosen, eftersom dessa patientgrupper kan uppvisa atypisk symtombild.
Differentialdiagnoser
Den kliniska bilden och förloppet är i typiska fall mycket karaktäristiska. Ögonmanifestationerna kan förväxlas med annan infektion (konjunktivit, keratit), ytlig ögonskada/främmande kropp eller akut irit.
Likartad smärta kan ses vid exempelvis migrän, Hortons huvudvärk (cluster headache), trigeminusneuralgi och akut glaukom. Hudlesionerna (speciellt pustler/krustor) kan ibland förväxlas med bullös impetigo.
Enkätundersökning om förskrivningspraxis
Den här enkäten riktar sig till dig som är läkare och syftar till att undersöka vilka faktorer som påverkar dina beslut om förskrivning av läkemedel. Vi vill förstå hur sådant som journalsystem, patientpreferenser och ekonomiska överväganden påverkar dina val.
Behandling av herpes zoster oftalmicus
Peroral behandling med aciklovir/valaciclovir eller liknande skall sättas in snarast möjligt – antiviral terapi har visats förkorta sjukdomens duration och minska frekvensen och svårighetsgraden av komplikationer. Dock finns inga entydiga bevis för att antiviral terapi minskar intensitet eller duration hos en uppkommen postherpetisk smärta, om patienten ändå skulle drabbas av sådan.
Behandlingen skall initieras inom 72 timmar efter att de första blåsorna uppträder för att ha vetenskapligt bevisad effekt. Efter 72 timmar finns inte lika klara vetenskapliga bevis för behandlingens effekt, men behandlingen kan teoretiskt ha en positiv effekt på förloppet så länge virusreplikation föreligger. Omvänt har behandlingen sannolikt bättre effekt ju tidigare i förloppet den sätts in. Även om 72 timmar förflutit bör man initiera antiviralterapi.
Behandlingen är peroral, dock kan intravenös terapi övervägas till patienter med starkt nedsatt immunförsvar (till exempel efter en benmärgstransplantation) eller nedsatt gastrointestinal absorption.
Dosering:
Aciklovir 800 mg x 5 i 7(–10) dagar
Famciklovir 500 mg x 3 i 7 dagar (10 dagar vid nedsatt immunförsvar)
Valaciklovir 1000 mg x 3 i 7 dagar
Lokal behandling med ögonsalva (till exempel aciklovir x 5) används ofta vid zoster oftalmicus, även om peroral terapi ensamt ger terapeutiska koncentrationer i tårvätska. Intravenös behandling kan vara aktuellt i svåra fall, eventuellt kombinerat med systemiska steroider. Dessa fall handläggs på infektionsklinik eller motsvarande.
Steroider i ögondroppsform krävs för inflammatoriska komplikationer som till exempel uveit, men bör vara reserverat för ögonspecialister som kan dosera och följa upp eventuella komplikationer till behandlingen.
Systemiska steroider har inte visats minska risken för postherpetisk smärta (smärta längre än 90 dagar efter debuten av blåsor).
Prognos
Prognosen är vanligen god, men cirka 9-45 procent av alla herpes zosterfall drabbas av postherpetisk smärta, som kan bestå i månader eller år. Det finns inga data om hur många fall av HZO som utvecklar PHN. Svårare ögonkomplikationer som stromal och neuroparalytisk keratit, leder i hög andel av fallen till bestående synnedsättning och/eller kroniskt smärttillstånd i ögat.
Komplikationer
Risken för ögonkomplikationer är inte korrelerad till patientens ålder eller grad av hudengagemang.
Cirka 50 procent av patienterna med herpes zoster oftalmicus får ögonkomplikationer. Den vanligaste och mest fruktade komplikationen efter herpes zoster är den postherpetiska smärtan, en neuralgisk smärta inom dermatomet som kan kvarstå i veckor eller till och med år efter en infektion. Vid herpes zoster kan sekundärinfektion av det drabbade området tillstöta, ofta med streptokocker eller stafylokocker (impetigo). Vid HZO tillkommer dessutom risken för ögonkomplikationer, som:
-
Keratit:
- Punktat epitelial keratit
- Dendritisk (grenliknande) epitelial keratit
- Subepiteliala infiltrat
- Djup stromal keratit
- Neuroparalytisk keratit (sekundärt till nedsatt sensibilitet)
-
Ärrbildning i ögonlock med risk för slutningsdefekt/cikatriellt entropion
-
Sekundär uveit
-
Kataraktutveckling
-
Sekundärt glaukom
Djupare stromala keratiter med kärlinväxt, liksom den mycket svårbehandlade neuroparalytiska keratiten, är tillstånd med stor risk för bestående synnedsättning.
Dessa svåra sequele, tillsammans med risken för postherpetisk smärta, utgör starka skäl till att alltid sätta in behandling så tidigt i förloppet som möjligt vid HZO.
Akut retinal nekros
Akut retinal nekros (ARN) är ett synhotande, ytterst allvarligt tillstånd. Den uppstår vid reaktivering av varicella-zoster eller herpes simplex virus 1 och 2 i retina. Det är mycket ovanligt att se ARN i efterförloppet av HZO utan den är snarare en typ av zoster sine herpete, det vill säga reaktivering utan klassiska blåsor i huden. Ofta har den ett snabbt förlopp men kan även uppvisa ett mer atypiskt och långsamt progredierande förlopp. PCR-diagnostik på glaskropps- eller kammarvattenaspirat är av värde för att säkerställa diagnosen och utesluta annan etiologi. Risken att även det andra ögat drabbas har skattats till cirka 3-13 procent och kan ske flera år efter debut.
Symtom på ARN är:
-
Suddig eller nedsatt syn
-
Eventuellt fotopsier och/eller grumlingar i synfältet
-
Eventuellt rodnad och värk i aktuellt öga
Undersökningsfynd:
-
Irit och vitrit
-
Korneala precipitat, oftast feta
-
Område i perifera retina med nekros, avgränsade med distinkta demarkationslinjer mot frisk retina
-
Vaskulit, engagerande både artärer och vener
Eventuellt även:
-
Ökat intraokulärt tryck
-
Episklerit/sklerit
-
Optikusneuropati
Behandling av ARN:
-
Systemisk och intravitreal antiviralterapi alternativt peroral och intravitreal terapi
-
Kortison topikalt
-
Kortison per oralt, 24-48 timmar efter att den antivirala terapin påbörjats
-
Kirurgisk behandling kan övervägas och bli aktuell (vitrektomi eller endolaser)
Särskilda och/eller förebyggande råd
Zostervaccin har visats vara effektivt mot utveckling av herpes zoster. I Sverige finns för närvarande ett tillgängligt levande vaccin som kan ges via vården samt ett subenhet vaccin som ännu endast distribueras via privata vaccinsbyråer. Fördelen med det senare är dess effektivitet även vid högre ålder och vid immunsuppression.
Vaccin mot vattkoppor finns även och en utredning pågår i nuläget att införa denna i det allmäna vaccinprogrammet för barn. I Sverige vaccineras för närvarande bara riskgrupper, exempelvis nyfödda som smittats intrauterint, och vuxna med nedsatt immunförsvar.
Vidare information
Herpes zoster ophtalmicus på eMedicine
ICD-10
B02.3
Referenser
Straus SE, Ostrove JM, Inchauspé G, Felser JM, Freifeld A, Croen KD, et al. NIH conference. Varicella-zoster virus infections. Biology, natural history, treatment, and prevention. Ann Intern Med. Feb 1988;108(2):221-37.
Catron T, Hern HG. Herpes zoster ophthalmicus. West J Emerg Med. Aug 2008;9(3):174-6.
Liesegang TJ. Herpes zoster ophthalmicus natural history, risk factors, clinical presentation, and morbidity. Ophthalmology. Feb 2008;115(2 Suppl):S3-12.
Forbes HJ, Bhaskaran K, Thomas SL, Smeeth L, Clayton T, Langan SM. Quantification of risk factors for herpes zoster: population based case-control study. BMJ. 2014;348:g2911.
Pasqualucci A, Pasqualucci V, Galla F, De Angelis V, et al. Prevention of post-herpetic neuralgia: acyclovir and prednisolone versus epidural local anesthetic and methylprednisolone. Acta Anaesthesiol Scand. Sep 2000;44(8):910-8.
Galil K, Choo PW, Donahue JG, Platt R. The sequelae of herpes zoster. Arch Intern Med. Jun 9 1997;157(11):1209-13.
Kost RG, Straus SE. Postherpetic neuralgia--pathogenesis, treatment, and prevention. N Engl J Med. Jul 4 1996;335(1):32-42.
Cobo LM, Foulks GN, Liesegang T, et al. Oral acyclovir in the treatment of acute herpes zoster ophthalmicus. Ophthalmology. Jun 1986;93(6):763-70.
Colin J, Prisant O, Cochener B, Lescale O, Rolland B, Hoang-Xuan T. Comparison of the efficacy and safety of valaciclovir and acyclovir for the treatment of herpes zoster ophthalmicus. Ophthalmology. Aug 2000;107(8):1507-11.
Tyring S, Engst R, Corriveau C, Robillard N, et al. Famciclovir for ophthalmic zoster: a randomised aciclovir controlled study. Br J Ophthalmol. May 2001;85(5):576-81.
Karbassi M, Raizman MB, Schuman JS. Herpes zoster ophthalmicus. Surv Ophthalmol. May-Jun 1992;36(6):395-410.
Zaal MJ, Völker-Dieben HJ, D´Amaro J. Prognostic value of Hutchinson´s sign in acute herpes zoster ophthalmicus. Graefes Arch Clin Exp Ophthalmol. Mar 2003;241(3):187-91.
Schoenberger SD, Kim SJ, Thorne JE. Diagnosis and Treatment of Acute Retinal Necrosis: A report by the American Academy of Ophthalmology. Ophthalmology. Mar 2017;124(3):382-392.


