Psoriasis
Världshälsoorganisationen WHO uppgraderade 2014 psoriasis till en allvarlig, icke-smittsam kronisk systemsjukdom. Detta innebär ett helt nytt sätt att se på sjukdomen.
Definition av psoriasis
Psoriasis är en ärftlig immunmedierad, inflammatorisk sjukdom. Den yttersta orsaken till psoriasis är inte känd men den aktuella hypotesen är att en kombination av genvarianter och miljöfaktorer leder till en obalans i samspelet mellan immunsystemet och hudcellerna, och överdriven immunaktivering i huden.
Bakgrund och epidemiologi
Redan i Gamla Testamentet finns beskrivningar av symtom och hudutslag som kan ha varit psoriasis. Sjukdomen klassificerades under många århundraden tillsammans med spetälska. Först i mitten på 1800-talet beskrevs psoriasis som en egen sjukdom i alla dess former.
Psoriasis förekommer över hela världen, men är ovanlig hos vissa ursprungsbefolkningar (indianer, inuiter och aboriginer). Hos den vita befolkningen är prevalensen upp till tre procent. I Afrika finns en väst-östlig gradient med ökad förekomst i, Östafrika. I Västafrika och Asien är prevalensen lägre, mellan en halv till en procent.
I Sverige har drygt tre procent av befolkningen psoriasis. Sjukdomen kan debutera i alla åldrar och är lika vanlig hos män som hos kvinnor. Incidensen är högst under puberteten och hos unga vuxna. Femtio procent av alla psoriatiker insjuknar före 30 års ålder. Personer med svår psoriasis har en något förkortad medellivslängd, cirka tre till fyra år.
Den vanligaste samsjukligheten, som till och med kan betraktas som en del av psoriasissjukdomen, är ledbesvär i form av psoriasisartrit som drabbar uppskattningsvis 30 procent av patienterna. Psoriasisartrit debuterar oftast efter hudsymtomens uppkomst men kan vara svår att diagnosticera då sjukdomen är heterogen och biomarkör saknas. Ofta krävs noggrann bedömning av reumatolog.
[ReadMoreLinkBoxSecond]
Enkätundersökning om förskrivningspraxis
Den här enkäten riktar sig till dig som är läkare och syftar till att undersöka vilka faktorer som påverkar dina beslut om förskrivning av läkemedel. Vi vill förstå hur sådant som journalsystem, patientpreferenser och ekonomiska överväganden påverkar dina val.
Etiologi och patogenes
Den yttersta orsaken till psoriasis är ännu inte klarlagd, men det finns övertygande bevis för att det är ett samspel mellan ärftlighet och miljöfaktorer som gör att sjukdomen bryter ut.
Psoriasis har en stark ärftlig bakgrund och variationer i många gener har kopplats till sjukdomen. De viktigaste yttre faktorer som anses kunna utlösa eller försämra sjukdomen är infektioner, framför allt streptokockinfektioner i svalget, och livskriser. Överkonsumtion av alkohol, rökning, fetma, vissa läkemedel och hudskador eller tryck hos vissa patienter kan också ha betydelse.
Psoriasis är en immunmedierad sjukdom och det övervägande antalet identifierade riskgener är inblandade i immunsystemet. Den ledande hypotesen i immunopatologin är för närvarande att det är en viss typ av T-hjälparceller, Th17-celler, samt inflammatoriska mediatorer som aktiverar dessa (IL-23) och som utsöndras av dessa celler (IL-17) som är centrala i patogenesen.
Enligt den nuvarande modellen börjar immunaktiveringen med aktivering av hudcellerna som genom flera steg aktiverar antigenpresenterande celler. Dessa vandrar till lymfkörtlar där de aktiverar T-celler som leder till differentiering och expansion av T hjälpar-celler. De aktiverade T-hjälparcellerna (framför allt Th17) lämnar lymfsystemet via blodet och migrerar till platsen för inflammationen. I huden utsöndrar Th17 cellerna inflammatoriska mediatorer, bland annat IL-17- som leder till aktivering av hudcellerna och förtjockad hud. Hudcellerna i sin tur utsöndrar ytterligare mediatorer som attraherar ännu fler T celler och även andra vita blodkroppar (neutrofiler) till huden. Samspelet mellan immunceller och hudceller skapar en ond cirkel som leder till kronisk inflammation i huden.
Klinisk bild
Guttat psoriasis (droppformad psoriasis)
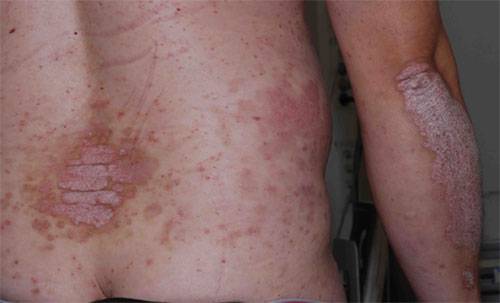
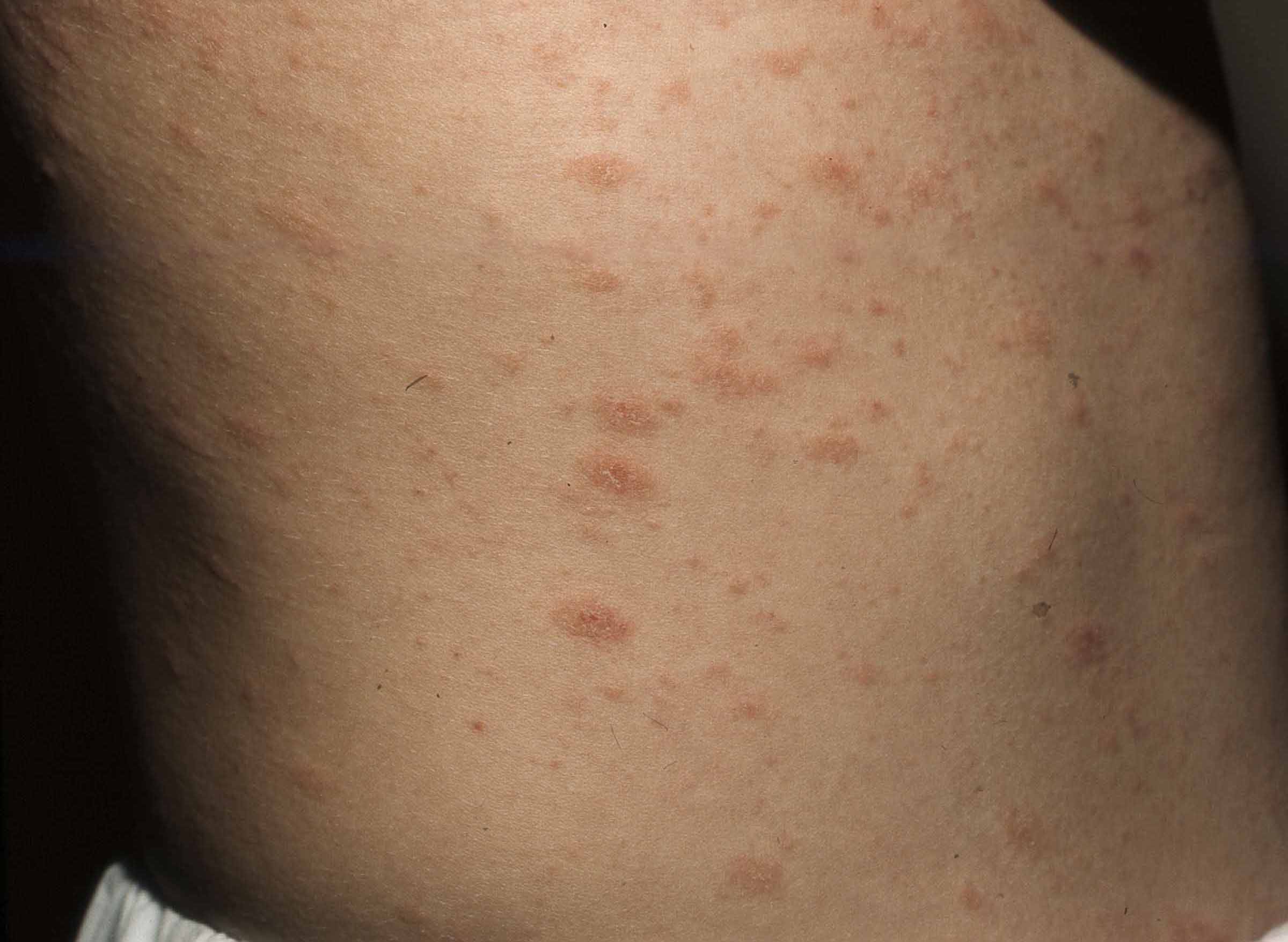
Guttat psoriasis är vanligare hos yngre personer. Utslagen startar oftast några veckor efter en infektion med betahemolyserande streptokocker. Denna typ av psoriasis börjar med små utspridda röda fjällande utslag som ökar i antal under den första månaden, står stabilt under den andra och spontanläker ofta under den tredje månaden. Uppskattningsvis 30-50 procent, säkra siffror saknas ännu, utvecklar en nummulär/plaque psoriasis på sikt.
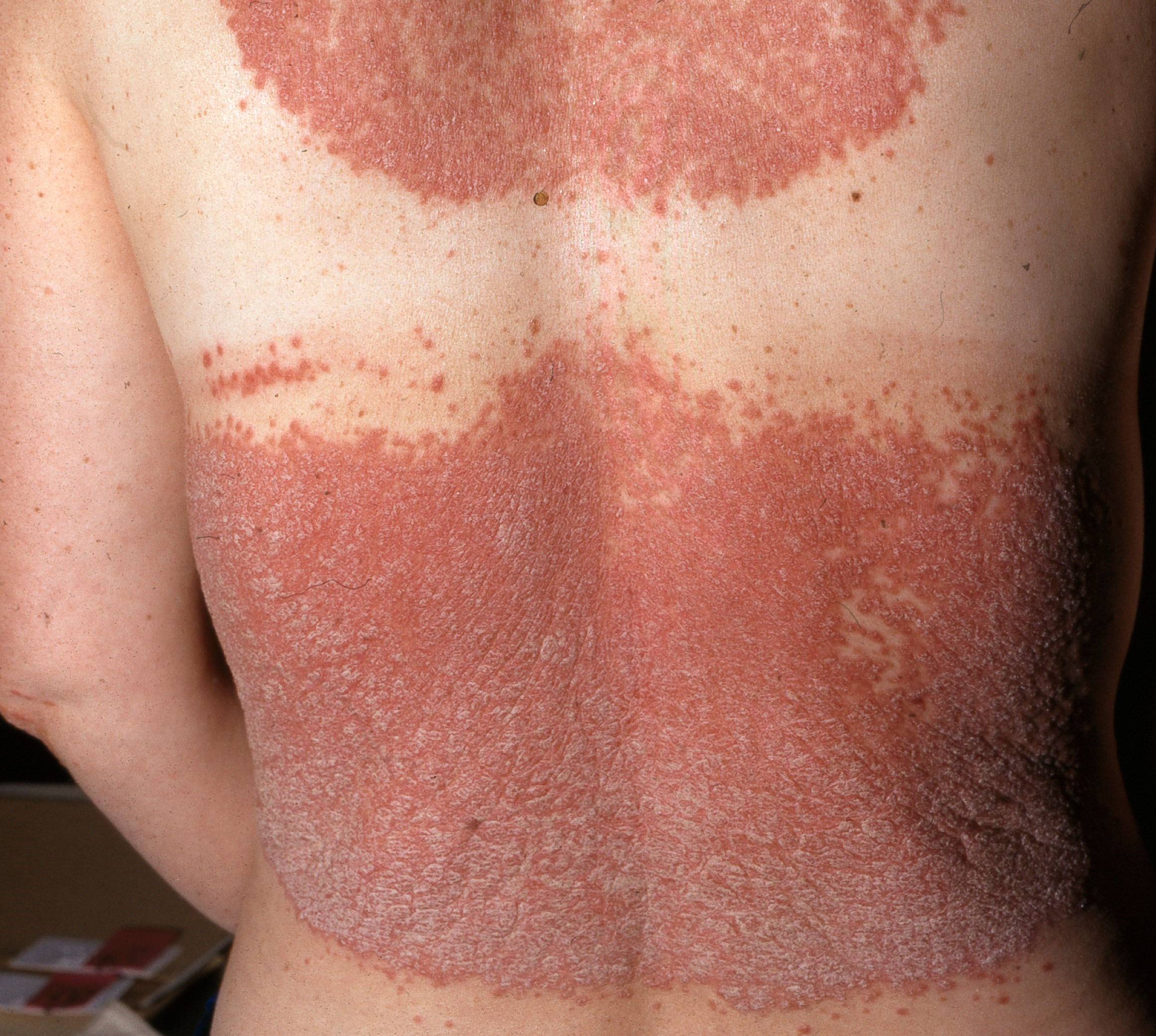
Kronisk plackpsoriasis
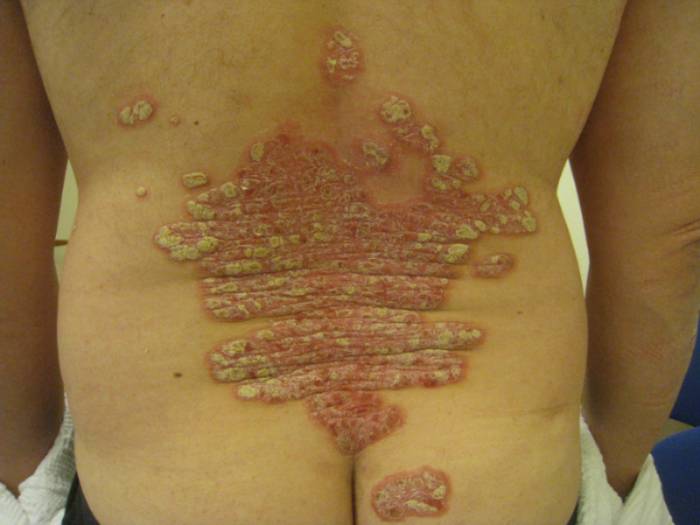
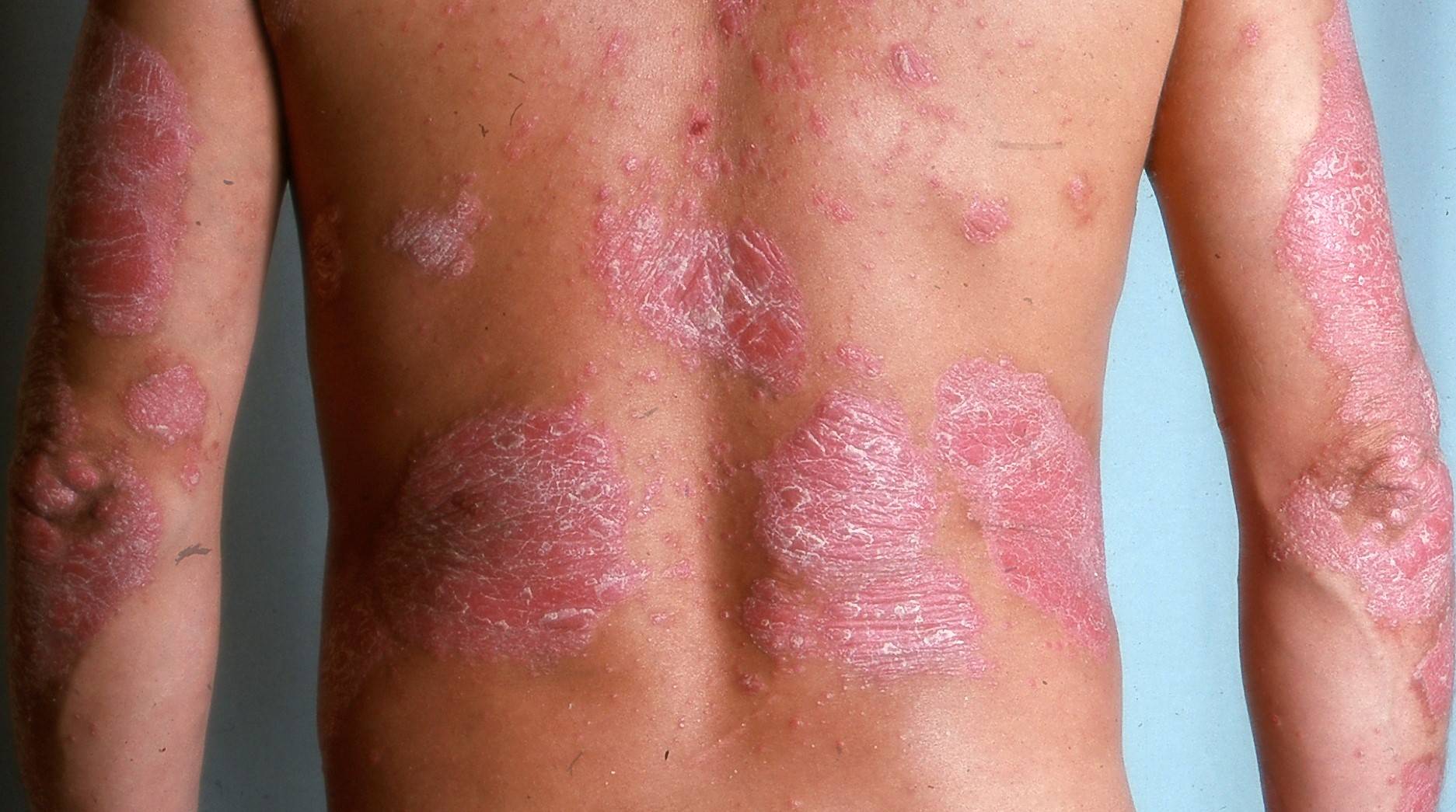
Den vanligaste formen av psoriasis. Utslagen är rodnade, skarpt avgränsade, ofta med tjock fjällning, från några centimeter till över 20 cm stora. Fläckarna har silverfärgade fjäll, typiskt är "stearinfjällsfenomen" vid skrapning med öronpinne. Predilektionsställen är armbågar/knän, ryggslut och hårbotten.
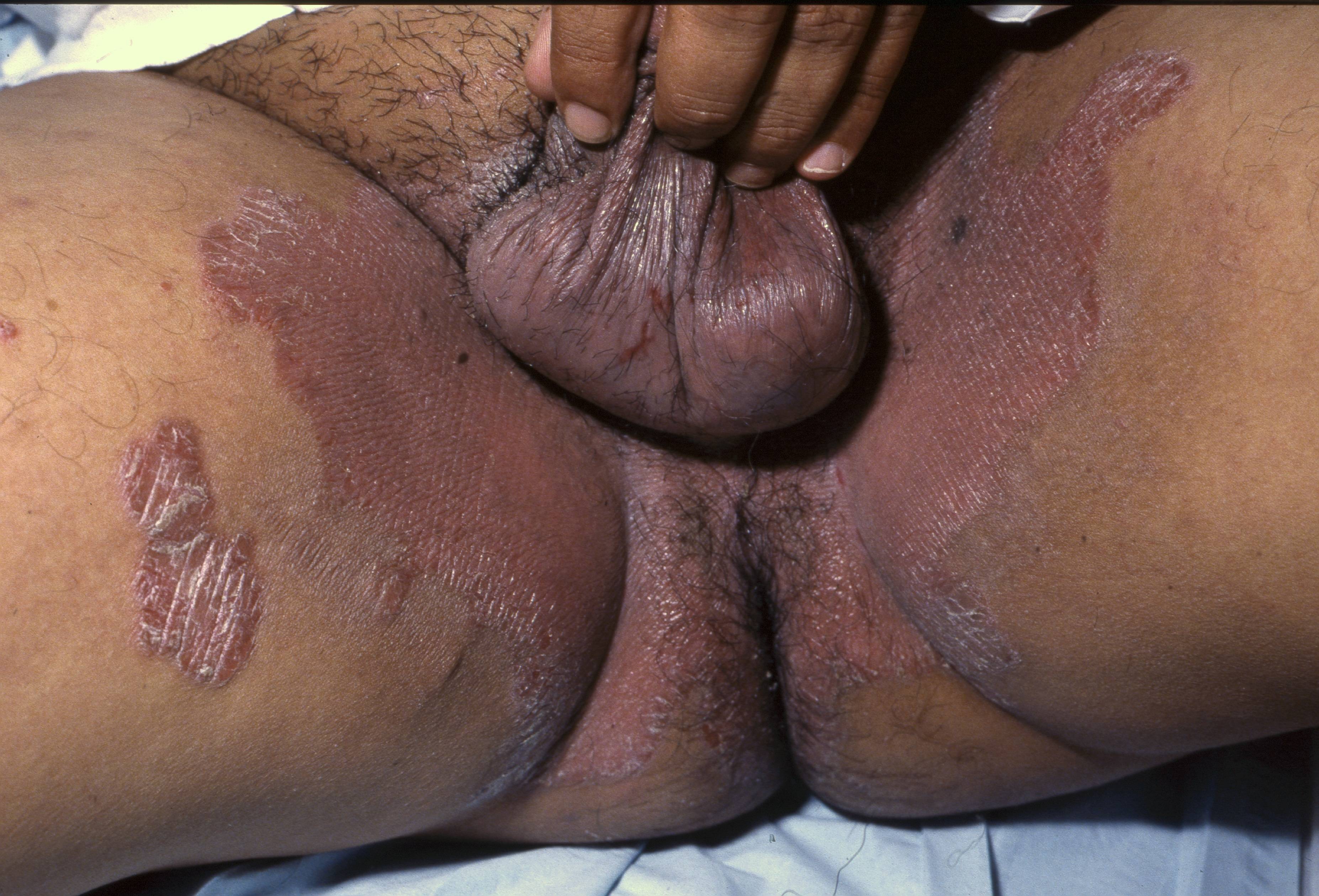
Invers psoriasis (psoriasis i hudveck)
Sitter i hudveck, naveln, öron och underlivet. Utslagen är skarpt avgränsade, rodnade och glänsande. Fjällningen syns inte på grund av hydreringen, men fås fram vid skrapning. Omkring 30 procent av alla psoriatiker har utslag i underlivet och fem procent av psoriatikerna har invers psoriasis som enda symtom.
Psoriasis i hårbotten
Psoriasis i hårbotten varierar i tjocklek; från tunn fjällning till tjocka plack. Utslagen sitter oftast i bakhuvudet och i hårfästet (corona seborroica). Psoriasis i hårbotten är ofta fjällande. Hårbottenpsoriasis ses som enda symtom hos 25 procent, men upp till 80 procent har utslag där.
Psoriasis på händer och fötter
Psoriasis på handryggar förekommer oftare hos den grupp av psoriatiker som blir sämre av solljus. I handflator och på fotsulor är utslagen tjocka, fjällande plack som sitter mer centralt och upp på fotränder och hälar. Utslagen domineras av hyperkeratoser och är måttligt rodnade. Hudsprickor gör det svårt att använda händerna och att gå.
Ljuskänslig psoriasis
Omkring en femtedel av alla psoriatiker blir sämre av solen. Hälften av dessa har en äkta ljuskänslighet, med direkt försämring av psoriasissjukdomen. Resten får först ett soleksem, som sedan övergår i psoriasis (Köbnerfenomen).
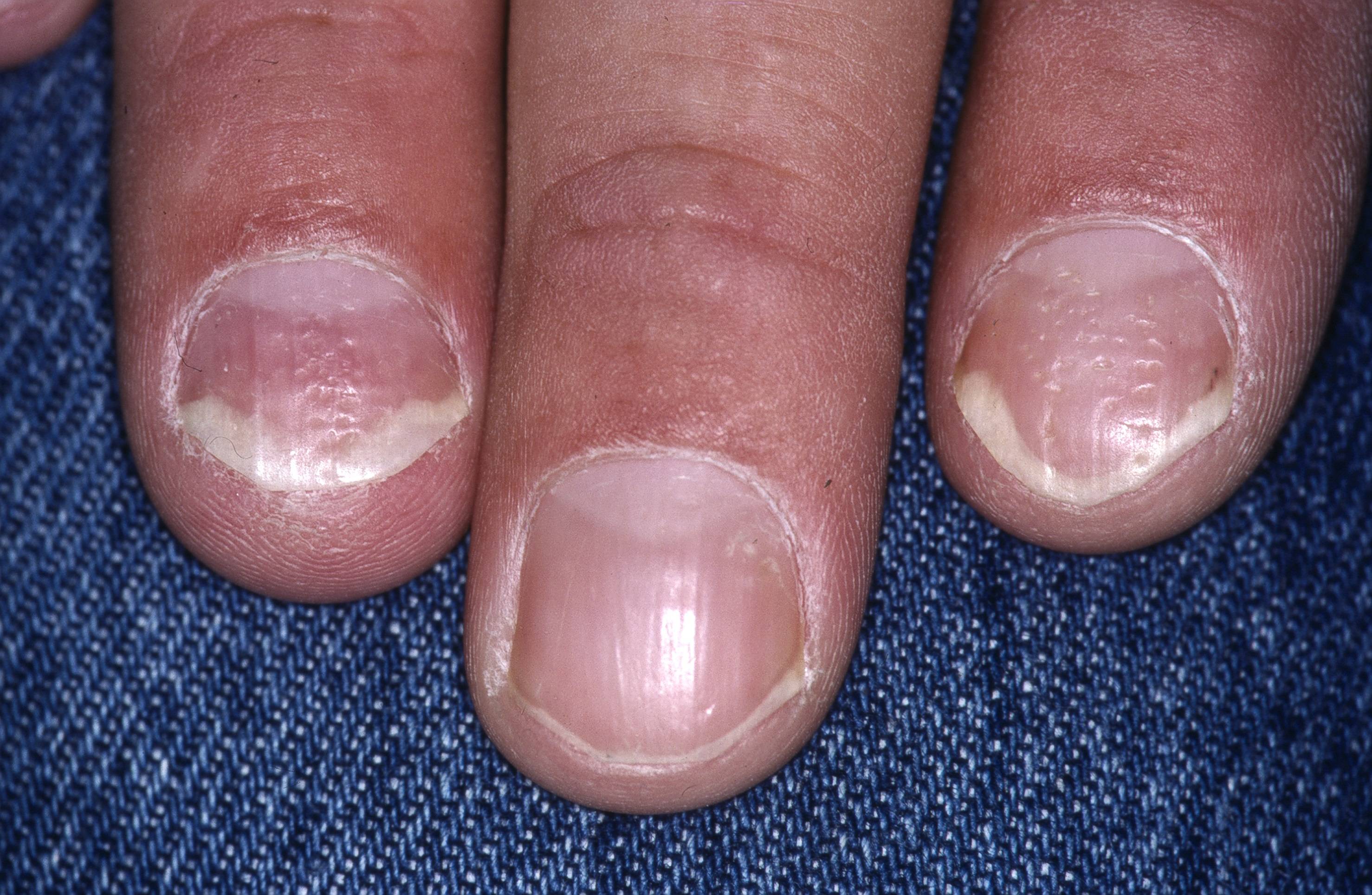
Nagelpsoriasis
Psoriasis i naglar ser ut på olika sätt beroende på var i nagelapparaten sjukdomen sitter. Vid så kallade fingerborgsnaglar sitter psoriasisen i nagelanlaget och vid övriga typer (distal onycholys samt röda "oljefläckar" är de vanligaste typerna) i nagelbädden. Sextiofem procent har formförändrade naglar vid något tillfälle. Vid psoriasisartrit (och vid svår hudsjukdom) är det mycket vanligt med nagelengagemang.
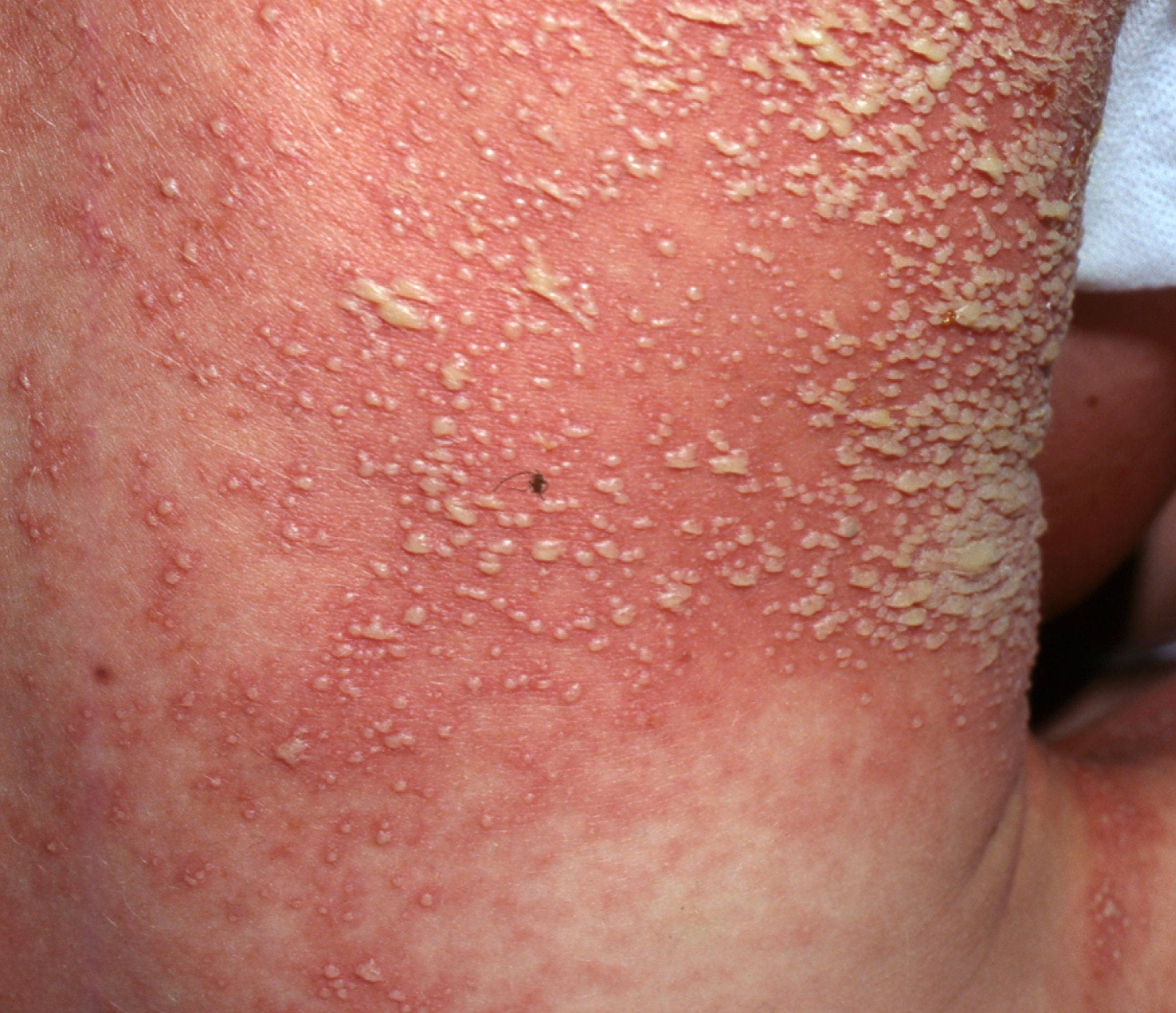
Pustulös/erytrodermisk psoriasis
Dessa två typer är ovanliga. Vid generaliserad pustulös psoriasis bildas en mängd små pustler (varblåsor) i överhuden och vid erytrodermi är större delen av huden (>90 procent) generellt rodnad och ödematös. Patienterna har en påtaglig allmänpåverkan och är oftast inläggningsfall. Dessa former utvecklas ibland efter utsättande av perorala steroider eller abrupt avslutad lokalbehandling med kortisonkrämer.
Psoriasisartrit (PsA)
Upp till 40 procent av psoriatikerna har ledbesvär vid något tillfälle. Vanligaste typen av PsA är entesiter, inflammation i ledband- och senfästen. Dessa är då framför allt belägna i DIP-leder, en eller flera stora leder eller ryggrad. Synoviter, inflammation i ledkapseln, är mindre vanligt. Patognomt för psoriasisartrit är daktylit, så kallade korvfingrar/-tår, där hela fingret/tån blir jämnt svullen. Det finns ingen tydlig korrelation mellan hud och ledpsoriasis. Man kan ha mycket svår psoriasis på huden utan risk för ledbesvär och ledpsoriasis har inte sällan relativt lindriga förändringar på huden. Men alla varianter finns. De flesta patienterna får hudsymtom först och ledbesvär senare, men det man kan även få ledsymtom först vilket kan försvåra diagnostiken.
Diagnostik
Diagnosen psoriasis ställs framför allt på klinisk bild:
- Symmetriska utslag armbågar, knän och ryggslut.
- Kontrollera hårbotten, crena och naglar.
- Sitter ofta i irriterad hud och sår (Köbnerfenomen).
- Hudbiopsi/PAD ger sällan diagnos vid tveksam klinisk diagnos, eftersom histologin kan vara ospecifik.
- Fråga efter ledvärk, utslag i crena/underliv.
- Svalgodling vid guttat psoriasis och vid snabb försämring.
Differentialdiagnoser
- Seborroiskt eksem
- Andra lokaliserade eksem
- Tinea corporis
- Hudlymfom (ovanligt)
- Sekundär syfilis vid guttat psoriasis
Behandling
För de allra flesta individer med psoriasis räcker lokalbehandling, ibland endast med mjukgörande krämer. Om lokalbehandling inte är tillräckligt blir nästa steg oftast ljusbehandling, framför allt med UVB. Omkring 25 procent har medelsvår till svår psoriasis och då krävs ofta systembehandling med tabletter eller med biologiska läkemedel.
Behandling av psoriasis på kroppen / huden
- Vid stabil plackpsoriasis kan man börja med kalcipotriol/betametasonpropionat (Daivobet®) för snabbare resultat, dagligen upp till fyra veckors behandling och sedan underhållsbehandling två gånger per vecka. Daivobet, salva eller gel, är relativ fet formulering vilket kan vara en fördel på vissa lokalisationer då man får en viss avfjällning på köpet. Sedan 2017 finns även kombinationen av kalcipotriol/betametasonpropionat tillgängligt i form av skumspray (Enstilar ®) vilket kan vara en fördel kosmetiskt på andra lokaler.
- Vid behandlingskrävande guttat psoriasis är det lämpligt att behandla med grupp III-steroid i nedtrappningsschema, annars finns risk för reboundfenomen. Kombinera vid behov med smalbands-UVB. Vid guttat psoriasis, kom ihåg att kontrollera eventuell förekomst av streptokocker och behandla isåfall med penicillin.
- Mjukgörande medel.
Starkare kortisonkrämer eller kortisonlösningar i grupp IV finns, men används sällan. Det finns även ett kortisonschampo i grupp IV.
Behandling av psoriasis i hårbotten
Vid mycket tjock psoriasis behövs först avfjällning med salicylsyrehaltig kräm under några timmar eller över natten. För en enklare urtvättning ska håret först schamponeras före tillsats av vatten, efter ytterligare en schamponering är håret ofta rent. Tjärschampo, som kan köpas i hälsokostaffärer, har klådstillande och inflammationsdämpande effekt. Efter schamponering kan lokal steroid grupp III-lösning appliceras i hårbotten dagligen till läkning och sedan två gånger per vecka. Vid behandling med en kombination med kalcipotriol och grupp III-steroidlösning (Daivobet®) behövs oftast ingen avfjällning.
Behandling av invers psoriasis, underliv
Behandla med en grupp I-II steroid, eventuellt i kombination med antimykotikum (Hydrokortison/Daktacort®/Cortimyk®, vid svåra besvär Locoid®/Pevisone®) under en till två veckor, i nedtrappningsschema. Ett alternativ är Protopic ® som ju oftast används vid eksembehandling men som kan fungera vid psoriasis i hudveck och ansikte.
Ljusbehandling
Smalbands-UVB (310–313 nm)
UVB-behandling är en tidskrävande, men enkel, behandling vid mer utbredd psoriasis. Behandling ges två till tre gånger per vecka under åtta till tolv veckor, ofta i kombination med lokalbehandling. Denna behandling ger läkning hos omkring 70 procent.
PUVA
En mer potent ljusbehandling är psoralentabletter/-bad och UVA två gånger per vecka under 10-15 veckor. Används framför allt vid svår psoriasis och ger en läkningsfrekvens på över 80 procent. Många håller sig läkta upp till sex månader. Risken för hudcancer ökar markant efter cirka tio behandlingsomgångar (över 200 behandlingar), vilket är en begränsande faktor.
Systembehandling
För att uppskatta och följa svårighetsgrad och utbredning vid psoriasis samt utvärdera effekt vid systembehandling, används ofta PASI (Psoriasis Area and Severity Index). Huvud, övre respektive nedre extremiteter och bålen bedöms separat avseende rodnad, fjällning och infiltration på en skala från 0-4. Dessa värden summeras och multipliceras med en faktor beroende på vilken del av kroppen som bedöms. PASI kan variera mellan 0 och 72. Svår psoriasis definieras ofta som PASI över 10. Behandlingseffekt anges ofta som PASI75 vilket innebär en 75 procentig förbättring av PASI-värdet. Ibland anges även PASI50 eller PASI90. Vid klinisk uppföljning av patienter kan det vara svårt att följa procentuell förbättring av PASI då utgångsstatus ofta saknas. Istället strävar man nu efter en låg absolut PASI nivå – tex PASI 2-3.
Metotrexat (Methotrexate®)
Metotrexat är en folsyreantagonist som har god effekt på hud och leder. Doseras 10-20 mg en gång per vecka. En tablett folsyra 5 mg ges dagen efter, vilket minskar risken för biverkningar. Det tar flera månader innan fullgod effekt uppnås och doseringen är individuell. Omkring 55 procent av patienterna uppnår 75 procents förbättring (PASI75) efter fyra månaders behandling.
Biverkningar förutom illamående och huvudvärk MTX-dagar är relativt ovanliga. Det finns en liten risk för benmärgspåverkan och på lång sikt finns risk för leverpåverkan, varför regelbundna blodprovskontroller krävs. Metotrexat interagerar med vissa andra läkemedel såsom NSAID som inte bör intas samma dygn som metotrexat. Leverfunktionen kontrolleras bland annat med prokollagen III peptid, fibroscan och ibland leverbiopsi. Det finns patienter som har fullgod effekt utan leverpåverkan efter mer än 10-20 års behandling. En allvarlig reaktion är en pneumonit som ger torrhosta utan infektionstecken. Letala fall är beskrivna.
Metotrexat absolut kontraindicerat vid graviditet.
Acitretin (Neotigason®)
A-vitaminsyra som doseras 10-50 mg en gång dagligen. Börja med låg dos för att minska biverkningar. Det tar tid innan fullgod effekt – upp till sex månader, då knappt hälften uppnår en acceptabel förbättring. Därför kombineras denna behandling ofta med UVB och/eller lokalbehandling. Acitretin har god effekt vid pustulös och erytrodermisk psoriasis. Acitretin har ingen effekt vid ledbesvär.
Biverkningar med torra slemhinnor och näsblödning är vanligt. Muskelvärk förekommer vid höga doser och diffust håravfall kan uppträda. Håret återkommer efter utsättande. Relativt ofta förekommer hyperlipidemi, framför allt av triglycerider (men även kolesterol).
Acitretin är absolut kontraindicerat vid graviditet.
Ciklosporin (Ciklosporin®)
Används mer sällan, men har god effekt framför allt på huden. Doseras 2,5–5 mg/kg/dag. Ofta snabb och god effekt, men långtidsbiverkningar med risk för njurskada och högt blodtryck är begränsande faktorer. Kan användas vid graviditet.
Dimetylfumarat (Skilarence®)
Tablettbehandling som kan användas för behandling av måttlig till svår plackpsoriasis. Läkemedlet har använts längre i Tyskland sedan 1994 och i Sverige sedan 2017. Flera verkningsmekanismer för den anti-inflammatoriska effekten är beskrivna. Man börjar med en lägre dos 30 mg och sedan trappas upp dosering med tablettertabletterbar á 120 mg. Effektiv dos varierar mellan 1–4 tabletter/dag, maximal dos 6 tabletter/dag. Efter att man ha uppnått full effekt minskar dosering till lägsta effektiva underhållsdosen.
Cirka 40 procent av patienter uppnår PASI75 efter 16 veckors behandling. Magbiverkningar är mycket vanliga.
Apremilast (Otezla ®)
Tablettbehandling med godkänd indikation för medelsvår till svår psoriasis och psoriasis artrit. Otezla introducerades i Sverige under 2015. Otezla verkar genom att blockera ett enzym, PDE4, som styr inflammatoriska signalvägar i cellen.
Effekten i kliniska studier visar att drygt 30 procent av patienterna uppnådde PASI75 efter 16 veckors behandling. Relativt vanligt förekommande biverkningar är viktnedgång samt illamående och diarré som företrädesvis är beskrivet under de första veckorna av behandlingen och som därefter kan förväntas avta.
Behandlingen inleds med en låg dos som trappas upp under fem dagar. Underhållsdos därefter är 30 mg två gånger per dag.
Biologiska läkemedel
De biologiska läkemedel som finns för närvarande bygger på två olika principer. Antingen blockering av TNF-α eller hämning av bindningen mellan vissa interleukiner och deras receptorproteiner med olika typer av antikroppar. För närvarande finns många preparat registrerade för psoriasis i Sverige:
Adalimumab (Humira®)
Human, monoklonal antikropp. Binder specifikt till TNF-α och blockerar dess interaktion med TNF-α-receptorerna på cellmembranet. Adalimumab ges 40 mg varannan vecka subkutant efter boosterdos på 80 mg. PASI75 uppnås hos 80 procent efter 16 veckors behandling.
Kan ges till barn från fyra års ålder.
Etanercept (Enbrel®)
Humant receptor/fusionsprotein, hindrar kompetitivt fritt cirkulerande TNF-α att binda till sin receptor. Etanercept ges subkutant en (till två) gånger per vecka oftast totalt 50 mg/vecka. Är även godkänt för barn äldre än sex år. PASI75 efter tolv veckor uppnås hos cirka 50-60 procent.
Certolizumab Pegol (Cimzia®)
Certolizumab pegol är en TNFα.hämmare som binder både lösligt samt bundet TNFα. Läkemedlet ges subkutant som injektionspenna eller förfylld spruta med startdos 400 mg och sedan underhållsdos 200 mg varannan vecka. Den har god effekt både på psoriasis och psoriasisartrit. Cirka 70 procent uppnår PASI 75 efter sexton veckors behandling.
Inom studier på gravida och ammande kvinnor har man visat ingen överföring vid amning samt att certolizumab kan användas vid starkt behov av behandling med TNF-hämmare under graviditeten.
Infliximab (Remicade®)
Humaniserad monoklonal antikropp, binder till fritt och transmembrana former av TNF-α. Infliximab är ett infusionspreparat som ges i dosering 5 mg/kg, vecka noll och två och därefter var åttonde vecka. Har en snabbt insättande effekt och PASI75 når 80 procent redan efter tio veckor.
Ustekinumab (Stelara®)
Human monoklonal antikropp, binder till IL-12 och IL-23 och hindrar dessa att binda till sina receptorproteiner. Ustekinumab ges subkutant, 45 mg vecka noll, fyra och sedan var tolfte vecka. Vid kroppsvikt över 100 kg ges dubbel dos. Efter tolv veckor är PASI75 hos drygt 70 procent av patienter. Kan ges till barn från tolv års ålder.
Sekukinumab (Cosentyx®)
Human monoklonal antikropp som specifikt binder IL-17A, en molekyl som har kritisk betydelse för uppkomsten av inflammation vid psoriasis. Cosentyx är godkänd både vid psoriasis som psoriasisartrit. I kliniska studier uppvisar Cosentyx utomordentligt god effekt, drygt 80 procent av patienter uppnår PASI75 vid tolv veckors behandling och cirka 50 procent uppnår PASI90.
Cosentyx ges som två subkutana injektioner (2 x 150 mg) varje vecka i fem veckor, därefter samma dos (2 x 150 mg) en gång per månad.
Ixekizumab (Taltz ®)
Sedan 2016 finns ytterligare ett läkemedel som riktas mot IL17 A, Taltz. Ges som subkutan injektion, första veckan 160 mg, därefter 80 mg varannan vecka i 12 veckor, därefter 80 mg en gång per månad. Efffekten är minst lika bra som Cosentyx (indirekt jämförelse.) Biverkningsprofilen från det klinsika prövningsprogrammet inkluderar viss ökad risk för Candidainfektion vilket är förväntat vid läkemedel som hämmar IL17, i likhet med Cosentyx.
Bimekizumab (Bimzelx®)
Humaniserad monoklonal antikropp som selektivt binder med hög affinitet till cytokinerna IL-17A, IL-17F och IL-17AF. Finns sedan 2021. Ges som subkutan injektion var 4:e vecka i 12 veckor, därefter var 8:e vecka. Bimekuzumab ger snabbt insättande effekt, redan efter 2 veckor är effekten signifikant högre än placebo. Efter 16 veckor uppnår 85-91 procent av patienterna PASI90 (90 procent förbättring i huden). Det finns en något ökad risk för Candida-infektioner, framför allt i munnen.
Brodalumab (Kyntheum®)
Human, monoklonal antikropp som binder till IL-17 receptor. Brodalumab har en snabbt insättande effekt och ca 80 procent uppnår PASI 75 efter tolv veckor. 210 mg ges som subkutan injektion vecka 0, 1 och 2, följt sedan av 210 mg varannan vecka. Som övriga IL-17 hämmare skall den inte ges vid samtidig inflammatorisk tarmsjukdom på grund av risk för uppblossning.
Guselkumab (Tremfya®)
Den är första i raden av selektiva IL-23-hämmare. Detta är en human monoklonal antikropp som binder selektivt till IL-23 och hämmar Th17- medierad inflammation. Efter 16 veckors behandling uppnår ca 88 procent av patienterna PASI 75. Effekten är mycket bestående över tid. En spruta (100 mg) ges genom subkutan injektion vid start, efter 4 veckor och därefter var 8:e vecka. Guselkumab har även godkänts för psoriasisartrit (2020).
Risankizumab (Skyrizi®)
En humaniserad monoklonal antikropp som binder selektivt till IL-23 med mycket goda resultat i kliniska prövningar. Läkemedlet ges subkutant 150 mg (två 75 mg-injektioner) vid start sedan vecka 4 och därefter var 12:e vecka. Ca 87 procent av patienterna uppnår PASI 75 efter 12 veckors behandling. Effekten är mycket bestående över tid. Även risankizumab har fått godkännande för behandling av psoriasisartrit (2021).
Biosimilarer
När originalpatent faller så öppnas möjligheten upp för att utveckla billigare alternativ och idag finns några sådana på marknaden. Biosimilarer finns idag tillgängliga för Infliximab (Remsima), Enbrel (Benepali, Erelzi) och Adalimumab (Amgevita, Imraldi, Hyrimoz med flera). Vid utveckling av biosimilarer läggs tyngdpunkten på att skapa molekyler som är så lika originalmolekylen som möjligt. Det kliniska utvecklingsprogrammet är därför mindre omfattande och inbegriper oftast enbart en enda klinisk prövning.
Samtliga biologiska läkemedel har god effekt hos de som svarar inom tre till fyra månader. Innan behandling inleds måste screening för latent tbc genomföras. Om tbc bedöms föreligga ges behandling med tuberkulostatika i samarbete med infektionsläkare. Det finns en liten risk för allvarliga biverkningar, framför allt i form av svåra infektioner eller uppblossning av latent tuberkulos. De som tar preparaten subkutant får ofta en reaktion på stickstället, vilken dock brukar avta under behandlingens gång. Vid besvär kan man behandla med kortisonkräm på platsen under några dagar.
Prognos
Majoriteten av psoriatikerna har troligen en relativt stabil sjukdom under livet, med remission/exacerbation under kortare eller längre tid. En mindre andel förefaller bli sämre på sikt. Psoriasis kan helt läka ut, framför allt hos de som debuterar med guttat form.
Samsjuklighet/komorbiditet
Metabolt syndrom är vanligt hos psoriatiker. Vid svår psoriasis finns en viss ökad risk för hjärtdöd framför allt hos yngre. Personer med svår psoriasis bör få information om risker med obesitas och rökning och screenas för hypertoni, diabetes och hyperlipidemi.
Psykiatrisk samsjuklighet är vanligt och många patienter lider av ångest och depression.
Omkring tio procent av psoriatikerna har Mb Crohn eller ulcerös colit. I vissa studier finns en viss ökad risk för lung-, lever-, esofagus- farynx- och tyreoideacancer. Det är oklart om detta är ett äkta samband eller beror på livsstilsfaktorer.
Keratit, irit och konjunktivit är vanligare hos psoriatiker.
Särskilda och/eller förebyggande råd
Då det är vanligt med metabola syndromet är det viktigt att diskutera livsstilsfaktorer. Psoriatiker bör uppmuntras till att motionera, gå ner i vikt, sluta röka och undvika alkoholöverkonsumtion. Förutom att förebygga hjärt-kärlsjukdomar kan viktnedgång också leda till att psoriasisbehandlingar ger bättre effekt.
Psoriasis och graviditet:
- Oftast sker en förbättring av hudutslagen under graviditeten, för att inte sällan blossa upp efter förlossningen.
- Lokala steroider grupp III, på begränsade ytor och UVB kan användas som behandling.
- Acitretin ska inte ges till fertila kvinnor. Det krävs ett uppehåll på två år mellan avslutad behandling och graviditet på grund av stor risk för fosterskador.
- Metotrexat ska sättas ut tre månader före önskemål om graviditet, gäller både män och kvinnor.
-
Mångårig erfarenhet av ciklosporin användning under graviditet hos transplanterade kvinnor visar ingen risk för fosterskador.
-
Biologisk behandling bör om möjligt avslutas vid påvisad graviditet. Vid stark klinisk indikation för behandling med TNF-hämmare genom hela graviditeten så är certolizumab att föredra. För övriga biologiska preparat är humandata mycket begränsade eller saknas och avråds därför från att användas under graviditet eller amning.
Psoriasis och amning:
-
Inga hållpunkter för att lokala steroider går över i bröstmjölk. UVB kan ges.
-
Acitretin och metotrexat ska inte användas under amning.
-
Studier med ciklosporin under amning har inte påvisat skadliga effekter men långsiktiga data saknas
-
Biologiska läkemedel rekommenderas inte på grund av begränsad data. Bäst data för behandling med biologiska läkemedel under amning finns för certolizumab och adalimumab där studier inte visat detekterbara nivåer av läkemedlet i modersmjölk.
Vidare information
Bilder på psoriasis:
An Atlas of Clinical Dermatology – sök på "psoriasis" i menyn uppe till vänster
Fler bilder av psorias på Dermis.net
Riktlinjer kring psoriasis:
Läkemedelsverkets behandlingsrekommendationer vid psoriasis
European S3-guidelines on the systemic treatment of psoriasis vulgaris
J Eur Acad Dermatol Venereol. 2009 Oct;23 Suppl 2:1-70
The British Association of Dermatologists
Patientföreningar:
Psoriasisförbundet
Ung med psoriasis
ICD-10
L40.0 - Psoriasis vulgaris
L40.1 - Generaliserad pustulär psoriasis
L40.3C - Psoriasis palmaris et plantaris
L40.4 - Guttat psoriasis
L40.5 - Psoriasis med ledsjukdom
L40.8 - Annan psoriasis
L40.8A Flexural (invers) psoriasis
L40.8B - Erytrodermi vid psoriasis
L40.8C - Atypisk psoriasis
L40.8W - Annan specificerad psoriasis
L40.9 - Psoriasis, ospecificerad
Referenser
Griffiths CE et al. Psoriasis. Lancet 2021; 397: 1301–15
Nestle FO, Kaplan DH, Barker J. Psoriasis. N Engl J Med. 2009
Griffiths CE et al. A classification of psoriasis vulgaris according to phenotype. Br J Dermatol. 2007
Menter A et al. Guidelines of care for the management of psoriasis and psoriatic arthritis.
J Am Acad Dermatol, Section 1-2, 2008, section 3-5, 2009
Läkemedelsverkets behandlingsrekommendationer 2019
SSDV:s behandlingsrekommendationer för systemisk behandling av psoriasis (2021-04-14)
Socialstyrelsens nationella riktlinjer för psoriasis